Las fracturas de la columna se producen cuando una o más vértebras—los huesos de la columna—se rompen o colapsan. Estas lesiones pueden ir desde fracturas por compresión leves hasta fracturas graves e inestables que amenazan la médula espinal. Pueden ser consecuencia de un traumatismo, como un accidente de tráfico o una caída, o de huesos debilitados debido a condiciones como la osteoporosis. Algunas fracturas sanan con reposo y férulas, mientras que otras requieren estabilización quirúrgica para proteger la médula espinal y restaurar la alineación de la columna.
¿Qué frecuencia tiene y quién la padece? (Epidemiología)
Las fracturas de columna afectan a miles de personas cada año. Las lesiones de alto impacto, como accidentes de tráfico, lesiones deportivas o caídas desde altura, son las principales causas en adultos jóvenes. En adultos mayores, la mayoría de las fracturas medulares se deben a la osteoporosis, una condición que debilita los huesos y los hace más propensos a colapsar incluso tras un trauma menor. Las regiones torácica y lumbar (media y parte baja de la espalda) son las más comúnmente afectadas.
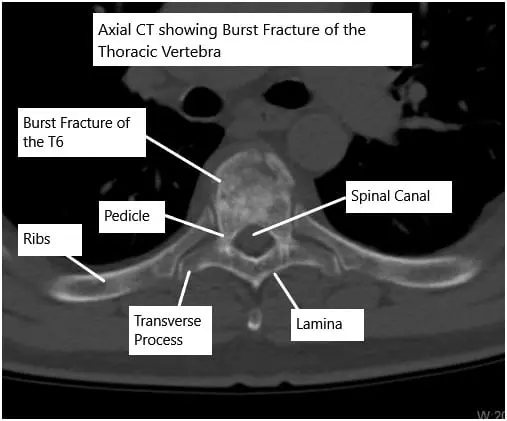
Una tomografía computarizada de la columna torácica mostró una fractura rota de la vértebra T6.
La columna vertebral está formada por vértebras apiladas unas sobre otras, proporcionando un conducto seguro para la médula espinal. La médula espinal transmite señales desde el cerebro que ayudan en el movimiento de las cuatro extremidades. La médula espinal también da ramas conocidas como nervios espinales en cada nivel que viajan hasta la parte que suministran.
Por qué ocurre – Causas (Etiología y Fisiopatología)
Las fracturas de la columna se producen cuando las fuerzas sobre las vértebras superan su fuerza.
Las causas más comunes incluyen:
- Trauma: Accidentes de tráfico, caídas o lesiones deportivas.
- Osteoporosis: Adelgazamiento óseo que provoca que las vértebras colapsen bajo presión normal.
- Tumores o infecciones: Debilitan la estructura ósea, haciéndola propensa a fracturas.
- Condiciones degenerativas: Desgaste crónico que afecta a la estabilidad de la columna.
En lesiones traumáticas, tanto el hueso como los ligamentos circundantes pueden resultar dañados, lo que puede comprimir o lesionar la médula espinal.
¿Cómo funciona normalmente una parte del cuerpo? (Anatomía relevante)
La columna está formada por 24 vértebras móviles apiladas para proteger la médula espinal, que transporta señales nerviosas entre el cerebro y el cuerpo. Cada vértebra tiene un cuerpo robusto en la parte delantera y un arco en la parte trasera que forma el canal espinal. Entre las vértebras se encuentran discos intervertebrales que amortiguan el movimiento.
Cuando una vértebra se fractura, puede perder altura o desplazarse de posición. Si la médula espinal o las raíces nerviosas están comprimidas, pueden aparecer síntomas neurológicos como debilidad o entumecimiento.
Lo que puedes sentir – Síntomas (presentación clínica)
Los síntomas dependen del tipo y la gravedad de la fractura:
- Dolor de espalda repentino y severo que empeora con el movimiento
- Dolor que irradia a las piernas o brazos
- Entumecimiento o hormigueo en las extremidades
- Debilidad o parálisis muscular si se ven afectados los nervios o la médula espinal
- Pérdida del control de la vejiga o del intestino en casos graves
- Postura encorvada o pérdida de altura en fracturas osteoporóticas
Las fracturas por compresión leves pueden causar solo dolor localizado, mientras que las lesiones mayores pueden provocar déficits neurológicos significativos.
¿Cómo encuentran el problema los médicos? (Diagnóstico e imagen)
El diagnóstico comienza con un examen físico y una evaluación neurológica para comprobar debilidades, cambios en la sensibilidad o pérdida de reflejos. La imagen es fundamental para identificar la localización y gravedad de la lesión:
- Radiografías: Muestra la alineación ósea y el colapso vertebral.
- TAC: Proporciona imágenes detalladas de fragmentos óseos y patrones de fracturas.
- Resonancia magnética: Detecta compresión de la médula espinal, lesiones ligamentales y daños en tejidos blandos.
En casos de traumatismos, los médicos también revisan otras lesiones para garantizar un tratamiento integral.
Clasificación
Las fracturas de columna se clasifican según el mecanismo y la estabilidad de la lesión:
- Fracturas por compresión: La parte frontal del cuerpo vertebral colapsa, algo común en la osteoporosis.
- Fracturas por rotura: La vértebra se rompe en varias partes, a veces presionando contra el canal espinal.
- Fracturas de flexión-distracción (Azar): Causado por una curva brusca hacia adelante, a menudo en accidentes de tráfico.
- Fracturas-dislocaciones: Lesiones graves que implican fracturas y desalineación de vértebras, que a menudo dañan la médula espinal.
Las fracturas estables pueden tratarse sin cirugía, mientras que las fracturas inestables o desplazadas suelen requerir fijación quirúrgica.
Otros problemas que pueden parecer similares (diagnóstico diferencial)
Las condiciones que pueden imitar fracturas espinales incluyen:
- Hernias discales
- Distensión muscular o ligamental
- Metástasis ósea por cáncer
- Artritis o infección grave (osteomielitis)
- Deformidades espinales como la cifosis por otras causas
Los estudios de imagen ayudan a diferenciar estas condiciones de las fracturas.
Opciones de tratamiento
Cuidados no quirúrgicos
Las fracturas estables sin afectación de la médula espinal suelen tratarse de forma conservadora:
- Refuerzo: Un collarín para la espalda o el cuello sostiene la columna mientras el hueso se recupera.
- Manejo del dolor: Medicamentos como AINEs o paracetamol.
- Fisioterapia: Ejercicios de fortalecimiento y postura cuando el dolor mejore.
- Reposo: Actividad limitada hasta que se confirme la cicatrización ósea.
Las fracturas osteoporóticas por compresión también pueden tratarse con procedimientos mínimamente invasivos:
- Vertebroplastia: Inyección de cemento óseo en la vértebra fracturada.
- Cifoplastia: Inflado con globo seguido de inyección de cemento para restaurar la altura.
Atención quirúrgica
Se requiere cirugía para fracturas inestables o cuando hay compresión de la médula espinal. Los procedimientos habituales son:
- Laminectomía: Extracción de hueso para descomprimir la médula espinal.
- Fusión espinal: Uso de tornillos, varillas e injertos óseos para estabilizar la zona fracturada.
- Instrumentación: Los implantes metálicos restauran la alineación e impiden más movimientos.
El objetivo quirúrgico es aliviar la presión sobre la médula espinal y estabilizar la columna para la cicatrización.
Recuperación y qué esperar después del tratamiento
La recuperación varía según la gravedad de la lesión:
- Atención conservadora: La mayoría de las fracturas estables cicatrizan en 8–12 semanas.
- Cirugía: Las estancias hospitalarias duran varios días, con rehabilitación gradual después.
- Rehabilitación: La fisioterapia ayuda a restaurar la movilidad, la postura y la fuerza.
Algunos pacientes con lesiones graves pueden necesitar terapia a largo plazo o dispositivos de asistencia para recuperar su independencia.
Posibles riesgos o efectos secundarios (complicaciones)
Las posibles complicaciones derivadas de fracturas o cirugías de columna incluyen:
- Dolor crónico o rigidez
- Deformidades como la cifosis (curvatura hacia adelante)
- Lesión nerviosa o parálisis
- Infección o sangrado
- Coágulos sanguíneos o no unión (fallo del hueso en la cicatrización)
El seguimiento cuidadoso, el uso de férulas y la rehabilitación minimizan estos riesgos.
Perspectivas a largo plazo (pronóstico)
La mayoría de los pacientes con fracturas leves a moderadas se recuperan completamente con el tratamiento adecuado. Sin embargo, fracturas graves que implican daño en la médula espinal pueden resultar en debilidad o parálisis permanente. La intervención temprana, la estabilización adecuada y la fisioterapia continua mejoran considerablemente los resultados a largo plazo.
Gastos de bolsillo
Medicare
Código CPT 22600 – Fusión espinal posterior (cervical): 322,92 $
Código CPT 22612 – Fusión espinal posterior (lumbar): 382,85 $
Código CPT 63001 – Descompresión (Laminectomía cervical): 307,25 $
Código CPT 63015 – Descompresión (laminectomía torácica): 370,64 $
Código CPT 63047 – Descompresión (laminectomía lumbar): $271,76
Código CPT 22510 – Vertebroplastia (Torácica): 401,05 $
Código CPT 22511 – Vertebroplastia (lumbar): 400,74 $
Código CPT 22513 – Cifoplastia (Torácica): $1.249,27
Código CPT 22514 – Cifoplastia (lumbar): $1.243,52
Bajo Medicare, los pacientes son responsables del 20% de los costes aprobados de estos procedimientos espinales tras cumplir con la franquicia anual. Los planes de seguro complementario como Medigap, AARP o Blue Cross Blue Shield suelen cubrir este 20% restante, lo que significa que los pacientes suelen pagar poco o nada de su bolsillo por procedimientos aprobados por Medicare. Estos planes complementarios están diseñados específicamente para trabajar con Medicare, ofreciendo una cobertura integral para intervenciones quirúrgicas que involucren fusión espinal, descompresión y estabilización vertebral.
Si tienes un seguro secundario —como Planes Baseados en el Empleador, TRICARE o la Administración de Salud de Veteranos (VHA)— actúa como pagador secundario una vez que Medicare ha procesado la reclamación. Una vez que se cumpla tu franquicia, el plan secundario puede cubrir cualquier coseguro o saldo residual restante. La mayoría de los planes secundarios tienen una franquicia pequeña, generalmente entre 100 y 300 dólares, dependiendo de tu póliza y el estado de tu red de proveedores.
Compensación por Trabajadores
Si tu condición espinal que requiere fusión, descompresión o vertebroplastia/cifoplastia resulta de una lesión laboral, la Compensación de Trabajadores cubrirá todos los costes médicos y quirúrgicos. Esto incluye atención hospitalaria, instrumentación y servicios de rehabilitación. No tendrás gastos de bolsillo bajo una reclamación válida de compensación laboral.
Seguro sin culpa
Si tu lesión o fractura de columna se produjo como resultado de un accidente de tráfico, el Seguro Sin Culpa cubrirá el coste total de todos los procedimientos espinales necesarios, incluyendo laminectomía, fusión, vertebroplastia o cifoplastia. El único cargo potencial es una pequeña franquicia basada en los términos de tu póliza.
Ejemplo
Susan, paciente de 66 años con múltiples fracturas por compresión espinal, se sometió a una cifoplastia torácica (CPT 22513) y una fusión lumbar (CPT 22612). Sus costes estimados de bolsillo de Medicare fueron de 1.249,27 y 382,85 dólares, respectivamente. Como tenía cobertura complementaria a través de AARP Medigap, el 20% restante de coaseguro se pagó en su totalidad, por lo que no supuso gastos de bolsillo por su tratamiento.
Preguntas más frecuentes (FAQ)
Q. ¿Son todas las fracturas de columna graves?
Un. No todas las fracturas son peligrosas. Las fracturas estables sin lesión nerviosa suelen curarse con reposo y férulas.
Q. ¿Pueden las fracturas de columna sanar por sí solas?
Un. Sí, las fracturas por compresión leves pueden curarse de forma natural con el apoyo y descanso adecuados.
Q. ¿Podré volver a caminar después de la cirugía?
Un. Muchos pacientes recuperan la movilidad total tras la estabilización quirúrgica, dependiendo de la gravedad de la lesión medular.
Q. ¿Se pueden prevenir las fracturas relacionadas con la osteoporosis?
R. Sí. Gestionar la salud ósea con calcio, vitamina D, ejercicio y medicamentos puede reducir el riesgo de fracturas.
Resumen y conclusiones
Las fracturas de columna pueden ser causadas por traumatismos, osteoporosis o enfermedades. Los síntomas incluyen dolor de espalda intenso, movimientos limitados y posibles problemas nerviosos. El diagnóstico se basa en la imagen, y el tratamiento varía desde el uso de férulas hasta la cirugía, dependiendo de la estabilidad. La mayoría de los pacientes se recuperan bien con un manejo temprano, rehabilitación y mantenimiento de la salud ósea.
Perspectiva clínica y hallazgos recientes
Una revisión clínica reciente examinó los avances en la estabilización quirúrgica de fracturas de columna y espondilolistesis, centrándose en los resultados y las técnicas de instrumentación. El estudio destacó que las fracturas toracolumbares—especialmente en la unión T11–L2—son las más comunes, resultantes tanto de traumatismos de alto impacto como de osteoporosis.
La estabilización quirúrgica temprana en un plazo de 72 horas redujo significativamente complicaciones como dificultad respiratoria, sepsis y hospitalización prolongada. Para compresión osteoporótica y fracturas de estallido, procedimientos mínimamente invasivos como la vertebroplastia y la cifoplastia proporcionaron un alivio seguro y eficaz del dolor y restauraron la alineación de la columna con bajas tasas de complicaciones cuando se realizaban con cuidado.
Innovaciones como la fijación por tornillo pedicular, jaulas intersomáticas y sistemas asistidos por robot han mejorado la precisión quirúrgica y los tiempos de recuperación. A pesar de estos avances, el dolor postoperatorio persistente y las complicaciones del hardware siguen siendo un desafío, lo que pone de manifiesto la necesidad de una rehabilitación personalizada y un seguimiento cuidadoso a largo plazo. (Estudio de la estabilización espinal y el manejo de fracturas – Véase PubMed.)
¿Quién realiza este tratamiento? (Especialistas y equipo implicado)
El tratamiento lo proporcionan cirujanos ortopédicos de columna o neurocirujanos, a menudo con el apoyo de especialistas en rehabilitación, fisioterapeutas y médicos especialistas en manejo del dolor.
¿Cuándo acudir a un especialista?
Consulta a un especialista en columna si experimentas:
- Dolor intenso de espalda o cuello tras un traumatismo
- Debilidad, entumecimiento o pérdida de coordinación
- Dolor que no mejora con el descanso
- Signos de deformidad espinal o pérdida de altura
¿Cuándo acudir a urgencias?
Busca atención de urgencias inmediatamente si tienes:
- Incapacidad para mover las piernas o los brazos
- Pérdida de control vesical o intestinal
- Dolor de espalda severo y persistente tras un accidente
¿Cómo es realmente la recuperación?
La curación puede llevar varios meses. Los pacientes suelen comenzar con movilidad limitada y luego regresan gradualmente a actividades normales bajo supervisión. La fisioterapia ayuda a recuperar la fuerza y la postura.
¿Qué ocurre si lo ignoras?
Las fracturas de columna no tratadas pueden provocar deformidades, dolor crónico o daño nervioso. En casos graves, el retraso en la atención puede resultar en parálisis permanente o pérdida de función.
¿Cómo prevenirlo?
- Usa cinturones de seguridad y el equipo de protección adecuado durante los deportes o la conducción.
- Previene las caídas manteniendo los espacios seguros y bien iluminados.
- Trata la osteoporosis con medicación, ejercicio y una dieta rica en calcio.
- Evita fumar y el exceso de alcohol, que debilitan los huesos.
Nutrición y salud ósea o articular
Los huesos fuertes dependen de la ingesta de calcio, vitamina D y proteínas . Los ejercicios con carga de peso y una hidratación adecuada ayudan a mantener la fuerza y flexibilidad de la columna.
Modificaciones de la actividad y del estilo de vida
Tras la recuperación, continúa con ejercicios de bajo impacto como caminar o nadar. Evita levantar peso y mantén una buena postura. Para quienes padecen osteoporosis, las exploraciones ósea de seguimiento regulares aseguran la salud de la columna a largo plazo.
¿Tienes más preguntas?
¿Qué causa las fracturas de columna?
Las fracturas de columna pueden ser causadas por traumatismos como accidentes de tráfico, caídas, lesiones deportivas o condiciones como la osteoporosis que debilitan los huesos.
¿Puede la osteoporosis provocar fracturas de columna?
Sí, la osteoporosis debilita los huesos, haciéndolos más propensos a fracturas por compresión, especialmente en adultos mayores.
¿Son todas las fracturas de columna igual de graves?
No, la gravedad de las fracturas de columna varía en función de factores como el tipo de fractura, la ubicación y la implicación de la médula espinal o los nervios.
¿Cómo puedo saber si tengo una fractura de columna?
Los síntomas incluyen dolor intenso en la espalda o el cuello, entumecimiento o hormigueo, debilidad o pérdida del control de la vejiga o el intestino. Las pruebas de imagen como radiografías, tomografías computarizadas o resonancias magnéticas ayudan a diagnosticar fracturas de columna.
¿Cuáles son las opciones de tratamiento para las fracturas de columna?
El tratamiento varía desde un manejo conservador con alivio del dolor y fisioterapia hasta intervención quirúrgica para fracturas graves, dependiendo del tipo y la gravedad.
¿En qué consiste el tratamiento quirúrgico de fracturas de columna?
Las opciones quirúrgicas incluyen fusión espinal para estabilizar la columna o cirugía de descompresión para aliviar la presión sobre la médula espinal o los nervios.
¿Qué tan efectiva es la rehabilitación tras el tratamiento de fracturas de columna?
La rehabilitación, incluida la fisioterapia, es fundamental para la recuperación, ayudando a restaurar la fuerza, la flexibilidad y la función.
¿Pueden las fracturas de columna causar complicaciones a largo plazo?
Sí, las complicaciones pueden incluir dolor crónico, deformidad, déficits neurológicos o incluso parálisis en casos graves que impliquen lesión medular.
¿Se pueden prevenir las fracturas de columna?
Las estrategias de prevención incluyen el manejo de la osteoporosis con medicación, cambios en el estilo de vida como una nutrición y ejercicio adecuados, y medidas de prevención de caídas.
¿Cuáles son los riesgos asociados a fracturas relacionadas con la osteoporosis?
Las fracturas relacionadas con la osteoporosis pueden provocar dolor crónico, deformidades, pérdida de independencia y aumento de la mortalidad, especialmente en adultos mayores.
¿Es siempre necesaria la cirugía para fracturas de columna?
No, la cirugía se reserva para fracturas graves con inestabilidad espinal o afectación neurológica. Las fracturas menores pueden gestionarse de forma conservadora.
¿Cuánto tiempo se tarda en recuperarse de una fractura de columna?
El tiempo de recuperación varía según la gravedad de la fractura y el enfoque de tratamiento elegido, pero normalmente implica semanas o meses de rehabilitación.
¿Pueden las fracturas de columna causar una discapacidad permanente?
Sí, las fracturas graves de columna, especialmente aquellas que implican lesiones medulares, pueden provocar déficits neurológicos permanentes o parálisis.
¿Existen complicaciones asociadas al tratamiento quirúrgico para fracturas de columna?
Las complicaciones pueden incluir infecciones, coágulos sanguíneos, lesión nerviosa o fallo del hardware quirúrgico.
¿Pueden reaparecer las fracturas de columna tras el tratamiento?
Aunque son poco frecuentes, las fracturas de columna pueden reaparecer, especialmente en personas con osteoporosis o en actividades de alto riesgo.
¿Hay diferencias en el tratamiento para distintos tipos de fracturas de columna?
Sí, el tratamiento varía según el tipo y la gravedad de la fractura, así como la salud general y las circunstancias individuales del paciente.
¿Necesitaré llevar férula después del tratamiento de fractura de columna?
Depende del tipo y la gravedad de la fractura. Algunos pacientes pueden beneficiarse de llevar una férula para apoyar la columna durante la curación.
¿Cuál es la tasa de éxito del tratamiento quirúrgico para fracturas de columna?
Las tasas de éxito varían según factores como el tipo de fractura, la salud general del paciente y la técnica quirúrgica, pero los resultados suelen ser favorables para los pacientes seleccionados adecuadamente.
¿Pueden las fracturas de columna causar efectos psicológicos?
Sí, afrontar las limitaciones físicas y las posibles consecuencias a largo plazo de fracturas de columna puede provocar malestar psicológico, incluyendo ansiedad y depresión
¿Cómo puedo prevenir caídas y reducir mi riesgo de fracturas de columna?
Las medidas de prevención de caídas incluyen eliminar los peligros en casa, instalar barras de apoyo y barandillas, llevar calzado adecuado y participar en ejercicios de equilibrio.
¿Pueden las fracturas de columna afectar a mi capacidad para trabajar o realizar actividades diarias?
Sí, las fracturas de columna, especialmente si provocan dolor crónico o discapacidad, pueden afectar la capacidad de una persona para trabajar o realizar actividades diarias.
¿Tendré que tomar medicación para la osteoporosis indefinidamente?
La duración de la medicación para la osteoporosis depende de los factores de riesgo individuales, la respuesta al tratamiento y la evaluación continua por parte de un profesional sanitario.
¿Existen suplementos dietéticos que puedan ayudar en la recuperación de fracturas de columna?
A menudo se recomienda suplementos de calcio y vitamina D para apoyar la salud ósea y ayudar en la cicatrización de fracturas, pero es fundamental consultar con un profesional sanitario para recomendaciones personalizadas.
¿Pueden las fracturas de columna provocar otras afecciones espinales como la artritis?
Sí, las fracturas de columna pueden aumentar el riesgo de desarrollar condiciones como la artritis espinal, especialmente si la fractura provoca inestabilidad articular o alineación anormal.
¿Qué debo hacer si sospecho que tengo una fractura de columna?
Busca atención médica inmediata si experimentas síntomas como dolor intenso de espalda o cuello, entumecimiento o debilidad, o pérdida de control de la vejiga o el intestino. Un profesional sanitario puede realizar una evaluación exhaustiva y recomendar el tratamiento adecuado.

